Laparoscopia
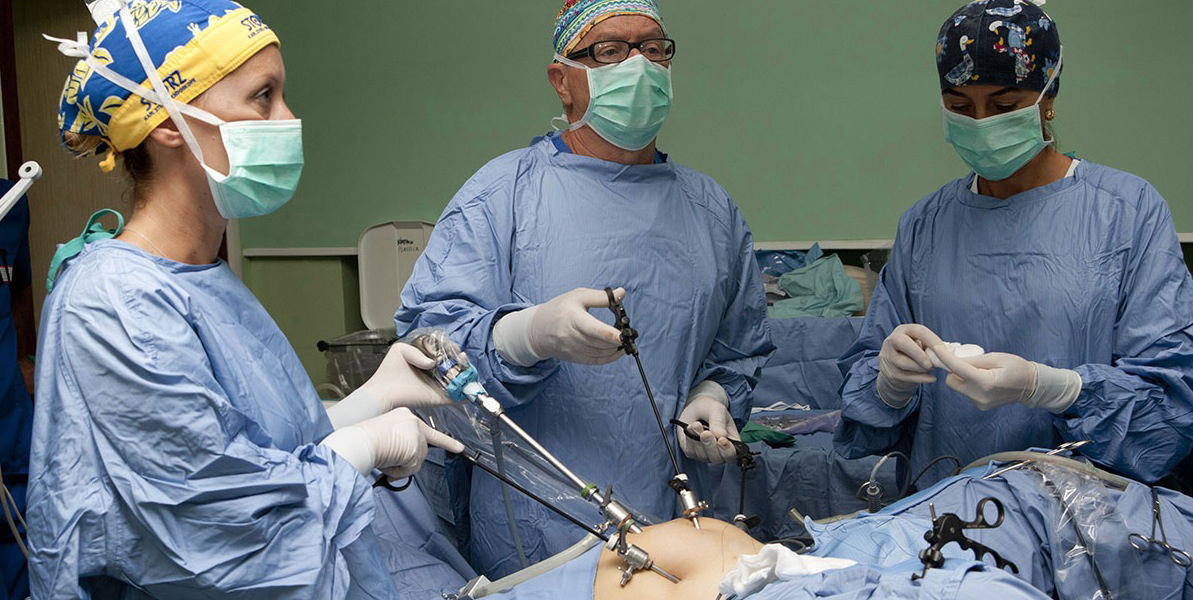
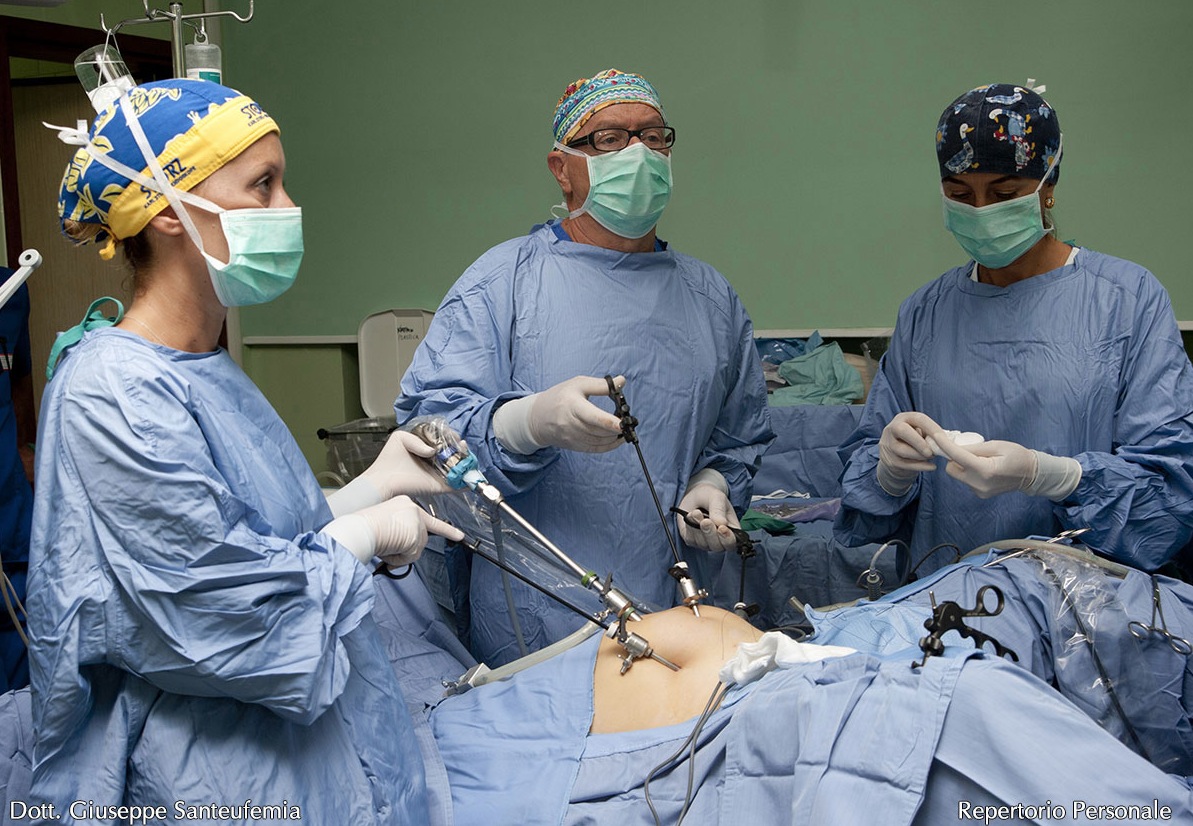
Negli ultimi anni la chirurgia laparoscopica ha subito importanti innovazioni tecnologiche che ne hanno allargato le indicazioni e ne hanno permesso l’uso in numerose branche della chirurgia. I suoi risultati, superiori a quelli della chirurgia tradizionale, sono riconosciuti dalla maggior parte dei chirurghi ginecologi. Oggi, la laparoscopia gioca un ruolo primario in ginecologia, anche per la riduzione della degenza ospedaliera ed il contenimento della spesa sanitaria. La laparoscopia è una tecnica che permette di visualizzare la cavità addominale e di effettuare manovre chirurgiche sugli organi attraverso piccole incisioni di 5 mm. La visualizzazione della pelvi è sicuramente meglio in laparoscopia che con la chirurgia tradizionale dove peraltro è necessaria una incisione cutanea di diversi centimetri. Per effettuare la chirurgia laparoscopica è necessario lo pneumoperitoneo (insufflazione in addome di CO2), esso offre al chirurgo diversi vantaggi: permette una separazione tra la parete addominale e gli organi pelvici creando uno spazio virtuale in cui è possibile muovere gli strumenti endoscopici, effettuare dissezioni ed emostasi. Nella parete addominale vengono inseriti tre o quattro cilindri metallici o di materiale plastico chiamati Trocar. Quello centrale presenta un diametro di 10 mm, i due o tre accessori, a seconda della patologia riscontrata, misurano 5 mm. o 10 mm. di diametro. Attraverso la via di accesso a livello ombelicale viene inserita l’ottica laparoscopica che collegata ad una telecamera consente all’equipe operatoria di eseguire la procedura chirurgica osservando le immagini su di un monitor.
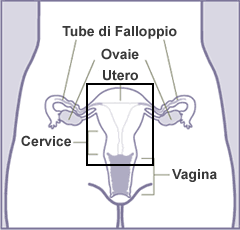
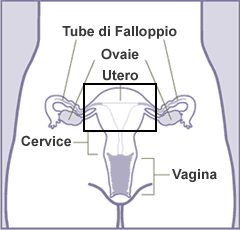
La laparoscopia ha oggi un ruolo molto importante nella valutazione degli organi riproduttivi femminili, infatti essa è in grado di definire la morfologia e la funzionalità delle tube nella infertilità inspiegata ed è in grado altresì di diagnosticare e correggere eventuali patologie dell’apparato riproduttivo. Mediante la visione endoscopica con la cromosalpingoscopia, il chirurgo può verificare se le tube di Falloppio (attraverso cui passa l’uovo fecondato) sono pervie o meno, essa consiste nell’iniettare, attraverso il canale cervicale e quindi dalla via vaginale, del colorante vitale (blue di metilene).Il riempimento delle tube e il passaggio attraverso le fimbrie nel peritoneo del colorante è in pratica la prova della pervietà tubarica. La laparoscopia è indicata inoltre per confermare il sospetto di aderenze | aderenze utero parietali e/o la presenza di endometriosi pelvica | endometriosi setto retto vaginale | endometriosi severa che non possono essere valutati con nessun altra metodica e che spesso condizionano in maniera negativa la fertilità.
Le cisti ovariche sono una patologia molto comune, specie nell’età fertile della donna, e sono strettamente connesse alla struttura e alla funzionalità delle ovaie. Sono abbastanza frequenti e nella maggior parte dei casi, risultano benigne e prive di complicazioni, scomparendo in breve tempo (solitamente in 1-2 cicli mestruali) senza bisogno di alcuna terapia. In questi casi si tratta di semplici alterazioni connesse alla funzionalità dei follicoli e dei corpi lutei normali. A volte però esse possono rappresentare forme più gravi, come le cisti endometriosiche, le cisti dermoidi e, nei casi peggiori, i tumori benigni (cistomi, fibromi ovarici) o maligni (cistocarcinomi e cistosarcomi). Spesso le cisti ovariche sono asintomatiche e vengono scoperte accidentalmente durante una ispezione pelvica, ma per confermare la diagnosi e determinarne la natura e le dimensioni si rende necessario un accurato controllo ecografico. Per contro, in alcuni casi provocano un forte senso di fastidio addominale, dolore durante i rapporti sessuali ed irregolarità mestruali come amenorrea, menorragia e dismenorrea. Se si verifica una torsione della cisti, possono inoltre comparire intenso dolore addominale, nausea e febbre, che rendono necessario un intervento chirurgico. Nel caso delle cisti funzionali, non è necessario ricorrere a particolari cure ed esse si risolvono in modo spontaneo nel giro di qualche settimana, senza dover ricorrere ad asportazione chirurgica, a meno che la cisti non assuma dimensioni notevoli (> 5 cm) e produca un forte dolore. Se le cisti semplici (funzionali) scompaiano quasi sempre in modo spontaneo, lo stesso non si può dire per quelle più complesse (come le cisti dermoidi), che richiedono necessariamente l’intervento chirurgico. È dimostrato che il trattamento migliore per le patologie annessiali e le cisti ovariche è la chirurgia laparoscopica. Anche i dati lo confermano, gli interventi laparoscopici per le patologie annessiali sono i più diffusi trattamenti laparoscopici nel mondo. Il maggior problema nel trattamento laparoscopico delle masse annessiali è la diagnosi di malignità preoperatoria, essa comprende un approfondito esame clinico, un ecografia pelvica e addominale per evidenziare eventuali vegetazioni intra cistiche, setti o la presenza di liquido in addome (ascite), i dosaggi dei markers tumorali. Un corretto esame preoperatorio permetterà una differenziazione tra masse annessiali sicuramente benigne, sospette e maligne e sulla base delle proprie esperienze il chirurgo orienterà il suo approccio chirurgico, laparoscopico o laparotomico. Il trattamento laparoscopico per patologia annessiale può essere conservativo o demolitivo.
Trattamento conservativo
Biopsia ovarica
Enucleazione di cisti ovariche o tubariche
Enucleazione di cisti paraovariche o paratubariche
Asportazione conservativa di gravidanza extrauterina
Asportazione di fibromi ovarici
Lisi di aderenze peri-ovariche o peri-tubariche
Trattamento di idro-sactosalpinge o PID ( Malattia infiammatoria pelvica)
Drenaggio o asportazione di ascesso tubo-ovarico
Trattamento demolitivo
Ovariectomia
Salpingectomia
Salpingectomia per gravidanza extrauterina
L’endometriosi è una patologia ginecologica benigna caratterizzata dalla presenza di cellule endometriali (tessuto che riveste la superficie interna dell’utero che ha la caratteristica di crescere e successivamente sfaldarsi ogni mese durante il ciclo mestruale) in sedi anomale al di fuori dell’utero, responsabili di diversi sintomi, in particolare dolore ed infertilità. L’endometriosi è una malattia misteriosa che colpisce milioni di donne, in età riproduttiva (3-10%), in tutto il mondo. Essa è rara prima del menarca e tende a decrescere sensibilmente dopo la menopausa.
Rappresenta una delle migliori indicazioni alla laparoscopia chirurgica. Possono essere trattati brillantemente casi di endometriosi minima, lieve, moderata o severa, anche se presenti cisti endometriosiche o noduli di grosse dimensioni. Nell’endometriosi, il tessuto istologicamente uguale all’endometrio, si localizza come su riportato, al di fuori dell’utero in altre aree del corpo. In tali sedi il tessuto endometriale si sviluppa sotto forma di cisti, noduli, lesioni, impianti o escrescenze. La sede più comune di localizzazione ectopica dell’endometrio è sicuramente l’ovaio con conseguente sviluppo di cisti di dimensioni variabili; seguono in ordine di frequenza, i legamenti uterini e il peritoneo del Douglas ( area tra la vagina e il retto).
Le localizzazioni ovariche possono essere:
- superficiali; piccoli focolai del diametro massimo di 5 mm, di consistenza dura, circondati da una zona di retrazione cicatriziale;
- profonde; cisti endometriosiche vere e proprie ( o endometriomi cistici), hanno dimensioni variabili ma in genere il loro diametro non supera i 15 cm, hanno pareti spesse e contenuto ematico e piceo (per questo sono chiamate “cisti cioccolato“).
La complicanza più temibile è la rottura della cisti endometrio sica, con possibile sviluppo di un quadro di addome acuto.
Talvolta si possono trovare lesioni endometriosiche anche nelle cicatrici addominali post-chirurgiche, sull’intestino tenue o sul retto-sigma, in prossimità degli ureteri, sulla vescica, nella vagina, sulla cervice e sulla vulva.
Come il rivestimento dell’utero, le lesioni endometriosiche sono responsive agli ormoni del ciclo mestruale. Ogni mese si sviluppano, si sfaldano e sono causa di sanguinamento. Il sangue raccolto in cavità addominale determina infiammazione nelle aree circostanti e formazione di tessuto cicatriziale.
I sintomi riscontrati più frequentemente in caso di endometriosi sono:
- dolori prima e durante le mestruazioni (dismenorrea)
- dolori durante i rapporti sessuali (dispareunia)
- dolore alla defecazione (dischezia)
- diarrea e/o stitichezza
- dolore alla minzione (disuria)
- dolore pelvico cronico
- sanguinamento nelle feci (ematochezia/rettorragia)
- sanguinamento nelle urine (ematuria)
- nausea/vomito
- irregolarità mestruali
L’endometriosi andrebbe sospettata in ogni donna in età fertile che presenta dolori pelvici, soprattutto quando una paziente va incontro a dismenorrea dopo anni di mestruazioni non dolorose. L’infertilità colpisce il 30-40% circa delle donne con endometriosi ed è un esito comune con il progredire della malattia.
Alcune donne con endometriosi possono anche non presentare alcun sintomo. L’intensità del dolore non è comunque correlata all’estensione o alle dimensioni delle lesioni. Piccole formazioni (dette petecchiali) si sono rivelate essere più attive nella produzione di prostaglandine (sostanze che attivano i processi infiammatori); questo potrebbe spiegare la significativa sintomatologia dolorosa che spesso accompagna la presenza di impianti piccoli, contrariamente a quanto avviene in caso di endometriosi marcata ove il sintomo doloroso è del tutto assente ed essa viene casualmente scoperta durante un intervento eseguito per altri motivi.
Le prostaglandine sono sostanze sintetizzate in tutto il corpo, implicate in numerose funzioni, e ritenute responsabili della maggior parte dei sintomi dell’endometriosi. I sintomi spesso tendono a intensificarsi nel tempo, sebbene in alcuni casi si hanno cicli di remissione e ricorrenza.
La stadiazione della malattia viene eseguita durante l’intervento chirurgico. Essa prevede 4 stadi secondo la classificazione dell’Americans Fertilità Society (rAFS):
- Stadio I (malattia minima) Si osservano focolai endometriosici isolati, che aderiscono all’esterno della parete uterina, alle tube ed alle ovaie.
- Stadio II (malattia lieve) Non sempre vi è una correlazione tra l’entità dei disturbi ed il grado di gravità dell’endometriosi. Pochi focolai endometriosici possono già essere causa di forti dolori.
- Stadio III (malattia moderata) Nelle ovaie si possono formare delle cisti dove si raccoglie il sangue mestruale. Quando tali cisti vengono incise nel corso di un intervento, questo sangue appare come una massa viscosa di colore brunastro. Per questo motivo le cisti in oggetto sono chiamate anche cisti cioccolato.
- Stadio IV (malattia severa– setto retto vaginale) I sanguinamenti ciclici del focolaio endometriosico, stimolano la continua irritazione del peritoneo con conseguente formazione di cicatrici (aderenze) e di noduli endometriosici che possono penetrare negli organi e nelle strutture adiacenti come intestino, vescica , ureteri,vagina: diffondendo nella cavità Nella forma severa vi è spesso il coinvolgimento del setto retto-vaginale. Nell’endometriosi avanzata i disturbi sono generalmente più forti.
L’intervento chirurgico, preferibilmente laparoscopico, con la rimozione delle lesioni endometriosiche rappresenta senza dubbio a tutt’oggi la principale opzione terapeutica nell’ambito del trattamento del dolore associato ad endometriosi pelvica.
I miomi uterini sono i tumori più frequenti del tratto genitale femminile, con una incidenza che va dal 20% al 50 % di tutte le donne. Nell’80% dei casi la presenza dei miomi è asintomatica, ma se presenti sintomi quali sanguinamenti anomali, mestruazioni abbondanti (ipermenorrea), dolori pelvici e infertilità, richiedono spesso un trattamento chirurgico.
Il mioma è una massa benigna, singola o multipla, di tessuto fibro-muscolare che può svilupparsi sulla superficie esterna o nello spessore dell’utero fino a raggiungere la cavità uterina. Le sue dimensioni possono essere anche notevoli.
Per via laparoscopica possono essere trattati i miomi peduncolati, sottosierosi, intramurali e infraligamentari.
La grandezza, il numero, la localizzazione, l’esperienza dell’operatore e la sua capacità di eseguire suture endoscopiche sono criteri determinanti per scegliere la via laparoscopica vs. la laparotomia.
La miomectomia, cioè l’asportazione di uno o più fibromi (miomectomia multipla) è l’intervento chirurgico più conservativo per la cura di questa malattia e si pone l’obiettivo di ridare l’integrità anatomica e funzionale all’utero. I miomi o fibromi (termini analoghi) crescono creando sulla loro superficie una capsula che li delimita molto bene dal tessuto circostante e ne consente anche spesso un’agevole asportazione. I miomi vengono poi rimossi dalla cavità addominale mediante l’utilizzo di un apposito strumento chiamato “morcellatore” che tritura i miomi rendendone possibile l’asportazione attraverso le piccole vie di accesso cutanee. Per l’utilizzo del morcellatore è necessaria un’incisione cutanea più grande (12 mm). Negli interventi di miomectomia per noduli di grosse dimensioni, è necessaria un’incisione più alta (qualche centimetro al di sopra dell’ombelico).
La loro grandezza, il numero talvolta elevato, la loro posizione determinano la difficoltà dell’intervento. Questo tipo di intervento è caratterizzato da tempi molto differenti legati ovviamente alla diversa complessità delle singole situazioni.
L’isterectomia laparoscopica non deve essere considerata come un approccio alternativo alla isterectomia per via vaginale, ma alla isterectomia addominale, in quanto riduce l’ospedalizzazione, la morbilità post-operatoria e le complicazioni legate a questa tecnica. Con l’isterectomia per via laparoscopica può essere asportato completamente l’utero (se necessario anche le ovaie e le tube) anche di grosse dimensioni. Per eseguire l’intervento viene utilizzato un manipolatore uterino diverso da quello tradizionale. Esso presenta dimensioni maggiori ed una serie di valve al silicone che consentono di effettuare la deconnessione dell’utero senza perdere la pressione di gas all’interno dell’addome che altrimenti fuoriuscirebbe attraverso la vagina. L’utero, una volta deconnesso laparoscopicamente, viene asportato per via vaginale e la cupola della vagina viene chiusa con sutura a punti staccati, sutura che puà essere effettuata per via laparoscopica o vaginale. Negli interventi di isterectomia per uteri di grosse dimensioni, è necessaria un’incisione più alta (qualche centimetro al di sopra dell’ombelico).
Sono descritti tre differenti tipi di isterectomia laparoscopica:
Isterectomia totalmente laparoscopica (T.L.H.)
Rimozione completa dell’utero e sutura della cupola vaginale per via laparoscopica. La laparoscopia permette una visualizzazione ottimale della pelvi e un miglior controllo dell’emostasi. La tecnica laparoscopica richiede una grande esperienza dell’operatore.
Isterectomia laparoscopica sopracervicale (L.S.H.)
Con questo tipo di intervento si asporta il corpo uterino lasciando intatta la cervice e permette di conservare integri i ligamenti cardinali e utero sacrali importanti nel mantenere la stabilitàdel pavimento pelvico. Alcuni autori descrivono anche un miglior mantenimento della funzione sessuale. Lo svantaggio più grosso è considerata la possibilità, seppur rara, dello sviluppo di un carcinoma sul moncone cervicale, per cui la paziente dopo un intervento di L.S.H. dovrà sottoporsi a continui esami citologici. La paziente candidata alla isterectomia subtotale, dovrebbe essere prima sottoposta ad accertamenti atti ad escludere una patologia della cervice ed a biopsia endometriale, per escludere un eventuale patologia endometriale maligna che potrebbe essere disseminata in addome durante la triturazione del pezzo operatorio con il morcellatore, utilizzato per asportare l’utero.
 Isterectomia vaginale laparoscopicamente assistita (L.A.V.H.)
Isterectomia vaginale laparoscopicamente assistita (L.A.V.H.)
È una isterectomia vaginale in cui il ruolo della laparoscopia è quello di rimuovere una patologia annessiale che difficilmente può essere rimossa per via vaginale o quando vi è il sospetto di una concomitante patologia che può essere causa di aderenze addomino-pelviche severe. Questa tecnica viene inoltre utilizzata per migliorare la curva di apprendimento della chirurgia laparoscopica.
La malattia infiammatoria pelvica (PID) è un infezione del tratto genitale superiore femminile, che può coinvolgere l’utero, le ovaie, le tube o altri tessuti pelvici, fino a provocare un quadro di peritonite. Se non adeguatamente trattata la PID è una delle infezioni ginecologiche più gravi a causa delle possibili conseguenze a breve e medio termine: essa infatti oltre alla infezione, può condurre a sterilità, gravidanza extrauterina e a dolore pelvico cronico. In caso di PID la laparoscopia diventa fondamentale nella diagnosi microbiologica, nella valutazione dei danni anatomici e nel trattamento chirurgico, essa permette infatti di prelevare liquido peritoneale libero in addome per ricerche microbiologiche, rilevare aderenze peritubariche più o meno gravi, danni all’anatomia tubarica, dilatazione tubarica per presenza di liquido (idrosalpinge) o pus (piosalpinge), ascessi tubo-ovarici e tenaci aderenze tra intestino e organi pelvici (pelvi congelata). La laparoscopia è considerata l’intervento di elezione ed essa deve essere eseguita al primo sospetto diagnostico, è fondamentale eseguire una lisi delle aderenze cauta ed attenta data la difficoltà e la delicatezza di questo intervento. Talvolta, le aderenze sono così tenaci da sovvertire lìanatomia pelvica ed è facile la possibilità di creare falsi piani di clivaggio, con danni alle anse intestinali e agli ureteri. Un accurato lavaggio (toilette) della cavità addominale, la lisi aderenziale e l’eventuale drenaggio di ascessi pelvici alleviano i sintomi di queste pazienti, che spesso vengono confusi con altre patologie (appendicite acuta, colecistite). Durante la laparoscopia è d’obbligo, in queste pazienti, controllare la regione epatica, in una certa percentuale dei casi, si riscontra un quadro di periepatite (sindrome di Fitz-Hugh-Curtis), caratterizzata da aderenze tra fegato, diaframma e superfice peritoneale anteriore.
Attualmente la laparoscopia viene sempre più frequentemente impiegata anche in campo oncologico nei centri di riferimento. Nel nostro centro, la possibilità di effettuare la linfoadenectomia pelvica per via endoscopicapermette di trattare i casi iniziali (primi stadi) di carcinoma dell’endometrio, associandola all’isterectomia laparoscopica. I risultati chirurgici che si ottengono in termini di radicalità dell’intervento dal punto di vista oncologico, sono considerati in genere del tutto sovrapponibili a quelli della chirurgia tradizionale. È possibile ancora la stadiazione chirurgica del cancro dell’ovaio (primo stadio) o la rivalutazione (second-look) dopo chirurgia citoriduttiva negli stadi avanzati. Le pazienti, oltre ai comuni benefici della laparoscopia, traggono anche un vantaggio psicologico, potendo in genere iniziare molto precocemente gli eventuali trattamenti adiuvanti (chemio o radioterapia). E’ da tenere presente comunque che ad oggi solo una piccola percentuale di interventi per patologie oncologiche in stadi iniziali, sono eseguibili con la tecnica laparoscopica.



 L’isteroscopia è una tecnica endoscopica mini invasiva di diagnosi e cura che consente la visualizzazione della cavità uterina mediante l’utilizzo di uno strumento chiamato isteroscopio. L’isteroscopio introdotto in vagina attraversa il canale cervicale e una volta all’interno dell’utero permette l’osservazione completa della cavità uterina grazie ad un’ottica collegata con una telecamera. Attraverso un canale esistente nell’interno dell’isteroscopio viene spinta nell’utero della soluzione fisiologica che permette di distendere la cavità uterina e di controllare quindi la sua morfologia.
L’isteroscopia è una tecnica endoscopica mini invasiva di diagnosi e cura che consente la visualizzazione della cavità uterina mediante l’utilizzo di uno strumento chiamato isteroscopio. L’isteroscopio introdotto in vagina attraversa il canale cervicale e una volta all’interno dell’utero permette l’osservazione completa della cavità uterina grazie ad un’ottica collegata con una telecamera. Attraverso un canale esistente nell’interno dell’isteroscopio viene spinta nell’utero della soluzione fisiologica che permette di distendere la cavità uterina e di controllare quindi la sua morfologia.